Почечная (нефрогенная) артериальная гипертензия (ПАГ) – одна из форм вторичной гипертонии, которая проявляется стойким повышением давления (140/90 и выше), нарушенной функцией почек, сердечно-сосудистыми осложнениями. Чаще всего патология является последствием длительно не диагностированной и не леченной гипертонической болезни.
Виды и механизм развития
Процессы развития артериальной гипертензии (АГ) и хронической болезни почек (ХБП) тесно взаимосвязаны. С одной стороны, дисфункция мочевыделительной системы провоцирует повышение давления, с другой – прогрессирование АГ неизменно ведет к усугублению состояния больного с ХБП. Таким образом, почки в данном процессе являются одновременно причиной гипертензии и одним из органов «мишеней», поражающихся при высоком АД.
Статистические данные свидетельствуют, что диагноз «гипертоническая болезнь» пациентам с ХБП ставится в три раза чаще, чем больным с нормальной функцией почек. Вероятность поражения этого парного органа напрямую зависит от длительности и тяжести гипертензии.
Для почечной гипертонии характерно спонтанное развитие, высокие показатели диастолического (нижнего) давления, высокая резистентность (устойчивость) к гипотензивному лечению.
Существует две формы заболевания: вазоренальная и паренхиматозная.
Особенности развития вазоренальной гипертензии
При вазоренальной форме отмечается сужение (стеноз) почечных артерий или их ветвей, что провоцирует ограничение магистрального кровотока. Почечная паренхима, а также мочевыводящие пути остаются не поврежденными. Патология является результатом:
- атеросклеротического изменения сосудистых стенок,
- компрессии почечных артерий вследствие травматического повреждения,
- врожденных аномалий развития кровеносных сосудов почек,
- фибромышечной дисплазии артерий,
- аневризмы почечных сосудов,
- синдрома Такаясу (неспецифического аортоартериита),
- инфаркта почки,
- других врожденных или приобретенных патологий, провоцирующих сужение и дистрофические изменения сосудов.
Процесс развития вазоренальной формы гипертензии выглядит следующим образом:
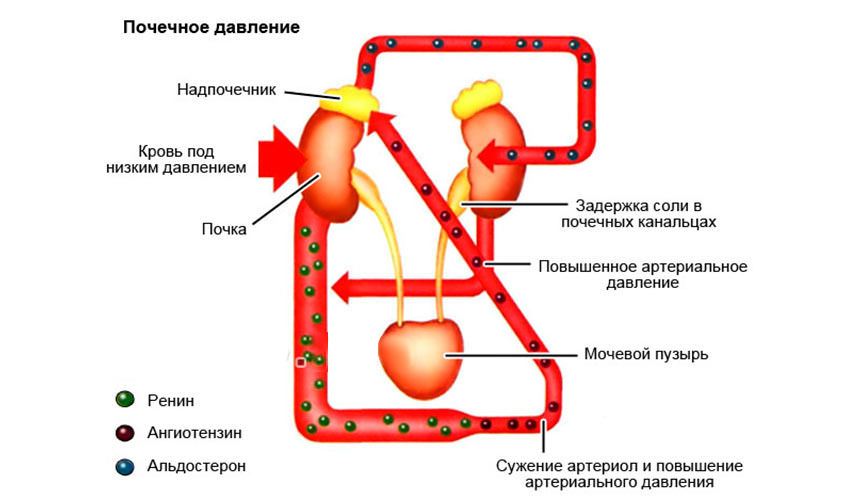
- Стеноз или окклюзия (непроходимость) почечной артерии провоцирует нарушение магистрального кровотока и снижение уровня кровоснабжения почечных клубочков.
- В результате наблюдается недостаточное растяжение артериол клубочков. Последние ошибочно воспринимают такое состояние как следствие понижения артериального давления.
- Гранулярные клетки Юга, высокочувствительные к любым изменениям геодинамики почек, запускают процесс повышенной секреции ренина – фермента, вызывающего спазм системных артериол, задержку жидкости и натрия в организме.
- Резкое сужение сосудов вызывает увеличение периферического сопротивления (ангиоспазм), а лишняя жидкость – отек сосудистых стенок.
- В комплексе эти факторы провоцируют выраженное повышение кровяного давления.
Процесс возникновения паренхиматозной формы заболевания
При паренхиматозной форме почечной артериальной гипертензии поражается непосредственно почечная ткань вследствие диффузных заболеваний органа:
- пиелонефрита,
- гломерулонефрита,
- диабетической нефропатии,
- нефропатии беременных,
- гидронефроза,
- почечного поликистоза,
- других патологий соединительной ткани.
Паренхиматозная гипертензия развивается на фоне:
- Снижения общего количества нормально функционирующих нефронов вследствие поражения почечной ткани первичной патологией.
- Развития гипергидратации, увеличения объема циркулирующей крови как результат недостаточного всасывания жидкости.
- Ишемии почки, нарушений проходимости сосудов, ведущих к снижению фильтрационной функции и кровоснабжения.
Симптомы заболевания
Процесс развития почечной гипертензии во многом определяет ее форма и особенности течения. На начальных этапах вазоренальная гипертония почки характеризуется бессимптомным течением примерно у 25% пациентов. Со временем у больного развиваются проявления, характерны для АГ:
- церебральные – головные боли, головокружения, шум в ушах, ощущение тяжести в голове, тошнота, слабость, ухудшение памяти,
- коронарные – боли в сердце, ускоренное сердцебиение, дискомфортные ощущения в грудной клетке, одышка,
- почечные – умеренная боль в поясничной области, наличие крови в моче (при инфаркте почки), недержание мочи, патологическая жажда,
- гипертензивные – стойкое повышение артериального давления свыше 140/90, особенно диастолического (нижнего).
Для паренхиматозной формы гипертензии характерны проявления основного заболевания, к которым впоследствии присоединяются еще и симптомы АГ:
- постоянное ощущение жажды,
- учащенное мочеиспускание,
- увеличение объемов выделяемой мочи,
- эпизодическое повышение температуры тела,
- боли в пояснице,
- головные боли, головокружения,
- общая слабость, одышка,
- повышенная потливость, тремор,
- ускорение сердечного ритма,
- систематическое повышение показателей артериального давления, особенно нижнего.
В целом симптомы обеих форм нефрогенной гипертензии часто однотипны, точно определить характер заболевания можно, применяя различные диагностические методы.
Диагностика и лечение
Диагностический комплекс включает:
- расспрос пациента для сбора анамнеза,
- общий анализ мочи,
- биохимическое исследование крови,
- функциональные почечные пробы,
- ультразвуковое исследование почек,
- экскреторную урографию,
- компьютерную томографию,
- магнитно-резонансную томографию.
При физикальном осмотре больному измеряют артериальное давление в вертикальном и горизонтальном положении, чтобы исключить или подтвердить поражение магистральных артерий.
Терапия вазоренальной гипертензии
Медикаментозное лечение при ренальной почечной гипертензии неэффективно. Гипотензивные препараты целесообразно назначать только для облегчения состояния пациента на время подготовки до хирургического вмешательства.

Единственным способом восстановления нормального почечного кровотока является операция, тип которой зависит от этиологии заболевания. Может применяться:
- Баллонная ангиопластика – расширение (дилатация) артерии с помощью специального катетера с прикрепленным к нему баллоном, раздувающимся и растягивающим узкий участок.
- Стентирование артерий – помещение в просвет сосуда специального каркаса, который расширяет патологический участок, чем обеспечивает нормальный кровоток.
- Пластика сосудов – замена дефектных участков сосудов трансплантатами или синтетическими материалами.
- Нефрэктомия – частичное или полное удаление почки (показано при полном отсутствии функциональности пораженного органа).
Своевременная диагностика при почечной гипертензии крайне важна. Без адекватного лечения 70% больных умирают в течение 5 лет от осложнений заболевания.
Лечение паренхиматозной гипертензии
Общая терапия проводится в двух направлениях: лечение первичной патологии почек с одновременным приемом гипотензивных лекарственных средств.
Для снижения давления целесообразно назначать препараты с нефропротективными свойствами: ингибиторы АПФ и блокаторы рецепторов ангиотензина II. Они благоприятно влияют на течение хронических болезней почек: снижают выраженность клубочковой гипертонии, подавляют воспалительные процессы, фиброгенез, устраняют симптомы протеинурии.
Выраженный нефросклероз (сморщивание) почки на фоне пиелонефрита и устойчивой к медикаментозной терапии гипертензии является показанием к нефрэктомии (удалению органа).
Прогноз
Прогноз при синдроме почечной артериальной гипертензии зависит от запущенности заболевания, своевременности, а также правильности выбора методов терапии. Он существенно ухудшается при двустороннем поражении почек.